Brachytherapie
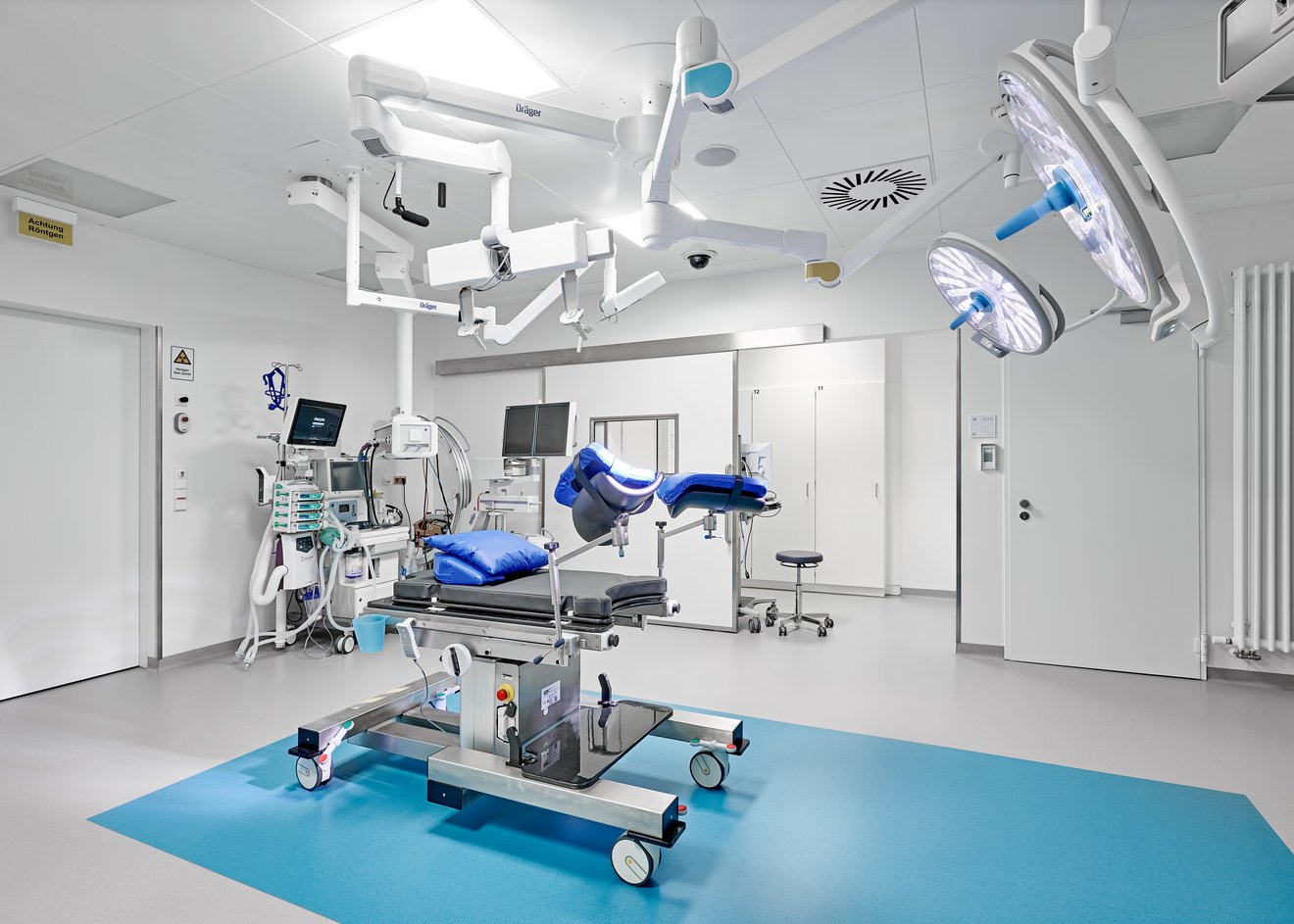
Die Brachytherapie ist ein spezielles strahlentherapeutisches Verfahren, das nur in spezialisierten Zentren zur Verfügung steht. Die Klinik für Strahlentherapie und Radioonkologie bzw. das MVZ für Strahlentherapie verfügt über eine moderne Brachytherapieeinheit mit der Möglichkeit der bildgestützten Brachytherapieplanung mittels CT, MRT oder Ultraschall.
Sie verfügt außerdem über eine Durchleuchtungsmöglichkeit mittels C-Bogen bei endoskopischen Eingriffen. Das HDR-Afterloading-Gerät (Bravos, Firma Varian) verfügt über 30 Kanäle, so dass auch komplexere interstitielle Bestrahlungen möglich sind.
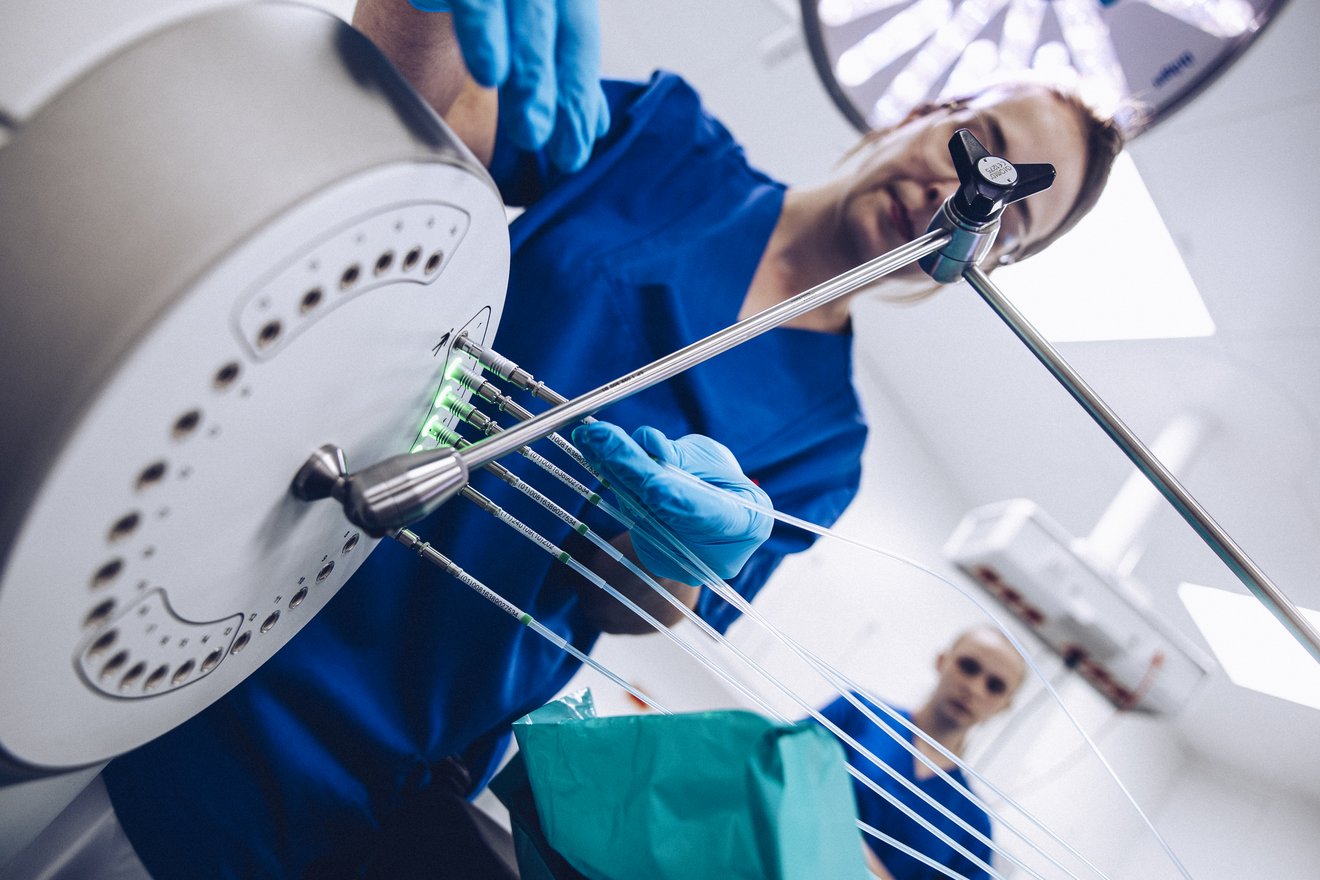
Das betreuende Team der Brachytherapie besteht sowohl aus ärztlichem als auch medizinisch-technisch-radiologischem, pflegerischem und medizin-physikalischem Personal.
Unsere Behandlungen in der Brachytherapie werden je nach Indikation teils ambulant, teils stationär durchgeführt.

In der Strahlentherapie gibt es 2 mögliche Wege der Bestrahlung, die äußere, sog. perkutane Strahlentherapie, und die innere, sog. Brachytherapie (altgriechisch: kurz, nah). Die äußere Bestrahlung erfolgt über ein strahlenerzeugendes Gerät (Linearbeschleuniger) von außen durch die Haut in das befallene Organ (s.a. Dreidimensionale Bestrahlung/IMRT/IGRT/VMAT).
Die Brachytherapie wird in unserer Abteilung mit einem HDR-Afterloading-Gerät durchgeführt. Bei dem HDR-Afterloading-Gerät handelt es sich um einen strahlensicheren Tresor, in dessen Inneren sich eine auf einem langen dünnen Draht angebrachte bleistiftminengroße radioaktive Strahlenquelle (Iridium 192) befindet.
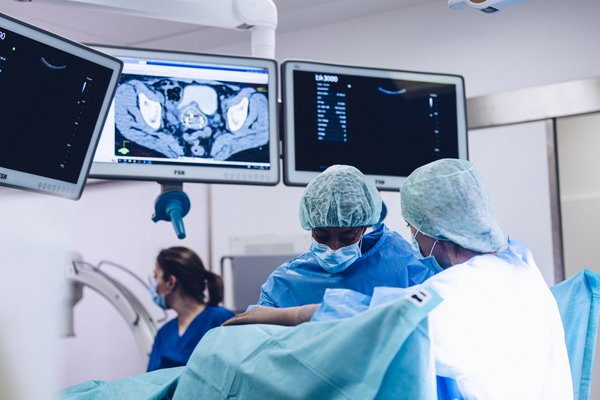
Diese Strahlenquelle kann ferngesteuert über den Draht aus dem Tresor gefahren werden und kurzzeitig mittels spezieller Applikatoren, Nadeln oder Schläuchen direkt in das betroffene Organ bzw. den Tumor gebracht werden. Diese Applikatoren müssen dazu in das Behandlungsgebiet platziert und korrekt positioniert sein. Üblicherweise werden bildgebende Techniken wie Durchleuchtung, Ultraschall oder CT benutzt, um die korrekte Position der Applikatoren/Nadeln oder Schläuche zu gewährleisten. Sind diese korrekt positioniert werden sie mittels Annähen, Fixierungsbändern oder Klebestreifen befestigt, um eine Positionsänderung zu verhindern. Nachdem sicher ist, dass die Applikatoren korrekt platziert sind, können weitere bildgebende Verfahren wie CT, Ultraschall oder MRT zwecks Bestrahlungsplanung eingesetzt werden. Meist wird die Brachytherapie in Kombination mit der perkutanen Strahlentherapie durchgeführt.
Hauptvorteil der Brachytherapie ist der starke Dosisabfall im Gewebe. Direkt an der Strahlenquelle besteht eine hohe Dosis, jedoch in weiter entfernt liegendem Gewebe ist die Strahlenbelastung nur noch sehr gering. So kann im Tumorgewebe selbst eine hochdosierte Bestrahlung erfolgen, während das umliegende gesunde Gewebe weitestgehend geschont wird.
Je nach Erkrankung findet die Brachytherapie entweder ambulant oder stationär über ein bis mehrere Tage statt. Wie oft und in welchem Abstand eine Brachytherapie durchgeführt wird, hängt unter anderem von der Art des Tumors ab. Die erforderlichen Sitzungen können sich über einen Zeitraum von einer oder mehreren Wochen erstrecken. Zwischen den Anwendungen ist es meist möglich, die Klinik zu verlassen. In den Behandlungspausen und nach Ende der Behandlung geht von der behandelten Person keine Strahlung aus, da kein radioaktives Material im Körper verbleibt. Sie muss daher keine Vorsichtsmaßnahmen im Umgang mit anderen Menschen einhalten.
Die Brachytherapie wird unter anderem zur Behandlung von verschiedenen gynäkologischen Tumoren (z.B. Gebärmutterhalskrebs, Gebärmutterkrebs, …) sowie Prostatakrebs, aber auch bei der Behandlung von Speiseröhrenkrebs und Lungenkrebs eingesetzt.
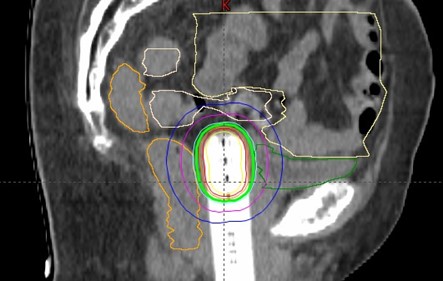
Beim Gebärmutterkrebs wird in der Regel zunächst eine operative Gebärmutterentfernung durch die Kollegen der Gynäkologie vorgenommen.
Im Anschluss ist dann je nach Größe, Ausdehnung und Eigenschaften des Tumors eine Bestrahlung und ggf. auch eine Chemotherapie notwendig.
Die häufigste Bestrahlungsmethode nach Operation bei Gebärmutterkrebs stellt die vaginale Brachytherapie dar. Hier wird mit Hilfe eines zylindrischen Applikators die Strahlenquelle in das obere Scheidendrittel gebracht, um am Scheidenende einen Rückfall (sog. „Rezidiv“) zu verhindern.
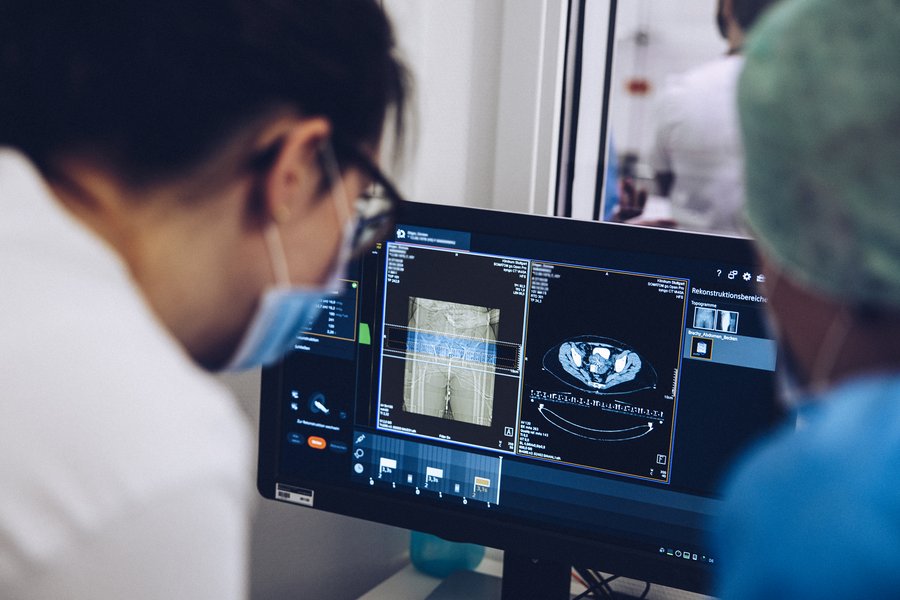
Die vaginale Brachytherapie sollte möglichst ca. 4-6 Wochen nach der Operation begonnen werden. Zur Auswahl des passenden Applikators und der Festlegung der Bestrahlungsparameter wird zunächst eine gynäkologische Untersuchung durchgeführt. Hier kann auch nochmals die regelrechte Wundheilung beurteilt werden. Zusätzlich wird eine transvaginale Ultraschalluntersuchungen zur Darstellung der Scheidennaht und der Gewebeanatomie durchgeführt. Im Anschluss wird mit dem liegenden Applikator eine Computertomografie (CT) zur dreidimensionalen Visualisierung der zu bestrahlenden Region und des umgebenden Gewebes angefertigt. Die Bestrahlungsregion und die umliegenden Organe wie Enddarm, Dünndarm und Blase werden durch den behandelnden Arzt definiert.
Mit diesen Informationen kann dann ein Plan durch den Medizinphysikexperten zur optimalen Dosisverteilung erstellt werden. Vorbereitung, CT und Planung kann bis zu einer Stunde in Anspruch nehmen. Danach erfolgt die Bestrahlung, diese dauert üblicherweise nur wenige Minuten.
Im Anschluss wird der Applikator entfernt und die Patientin entlassen.
In der Regel ist diese Behandlung ambulant und wird mehrmals im Abstand von je 1 Woche wiederholt.
Bei kleinen Tumoren ist oft eine Operation als alleinige Behandlung ausreichend. Bei bereits bestehenden Metastasen in den Lymphknoten, bei größeren Tumoren oder zusätzlichen Risikofaktoren ist eine Operation des Tumors nicht indiziert. Hier ist die Strahlentherapie als Therapie der Wahl anzusehen.
Die Brachytherapie ist ein zentraler Bestandteil dieser kurativen Bestrahlung. Nach der Durchführung der perkutanen Bestrahlung des Beckens mit gleichzeitiger Gabe einer Chemotherapie (sog. Radiochemotherapie) zeigt sich in vielen Fällen bereits ein deutliches Ansprechen dieser Tumoren. Die anschließende Brachytherapie bietet die Möglichkeit einer weiteren Dosiseskalation gezielt im Tumorbereich unter maximaler Schonung der umgebenden Risikostrukturen und Organe.
Dazu wird ein Applikator in die Gebärmutter gelegt. Durch diesen kann die Strahlenquelle direkt in den Tumor gebracht werden.
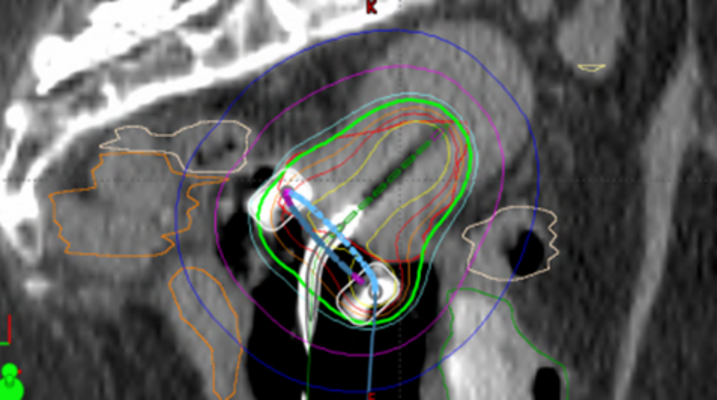
Bei ausgedehntem Tumorbefall auch in die sogenannten Parametrien („Bindegewebe und Bänder um die Gebärmutter“) kann zusätzlich eine interstitielle Bestrahlung mittels einliegender Hohlnadeln erfolgen. Das Legen des Applikators und ggf. der Hohlnadeln wird in Vollnarkose durchgeführt. Die Bestrahlungsplanung erfolgt bildgestützt mittels MRT und CT. So ist eine hohe Präzision und Behandlungssicherheit gewährleistet. Der Eingriff kann mehrere Stunden dauern. Im Anschluss ist routinemäßig eine stationäre Überwachung über Nacht auf unserer Station notwendig.
Die HDR-Brachytherapie ermöglicht in Kombination mit der perkutanen Strahlentherapie die gezielte, organerhaltende Bestrahlung der Prostata. Meist erfolgt die HDR-Brachytherapie als Dosisaufsättigung (sogenannter Boost) in Kombination mit der äußeren (perkutanen) Bestrahlung. Neuere Studien zeigen und ebenso weist die amerikanische NCCN-Guideline darauf hin, dass auch Prostatakarzinome des Niedrigrisikobereiches erfolgreich durch die alleinige HDR-Brachytherapie behandelt werden können (zwei Behandlungen im Abstand von einer Woche). Somit bieten wir diese Behandlungsmethode, anstatt der bisher durchgeführten radioaktiven Seeds, an. Auch als eine sogenannte Salvage-Bestrahlung (bei Rezidiv nach bereits vorangegangener Bestrahlung) ist eine HDR-Brachytherapie der Prostata eine mögliche Behandlungsoption.
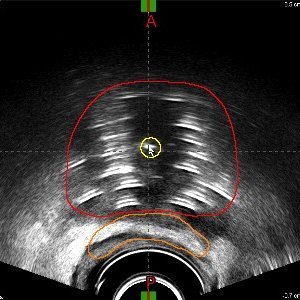
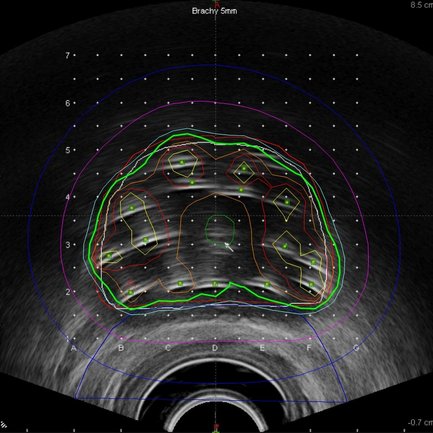
Bei der HDR-Brachytherapie der Prostata handelt sich um eine 2–3-stündige minimal-invasive Methode unter Vollnarkose mit geringer Belastung für den Patienten. Bei dem Eingriff wird zunächst ein Blasenkatheter über die Harnröhre gelegt. Dann werden mittels rektalem Ultraschall Schichtbilder der Prostata angefertigt und der Urologe bringt mit dem Strahlentherapeuten zusammen spezielle dünne Hohlnadeln an verschiedenen Positionen der Prostata ein. Die Position der Nadeln wird dann erneut durch Ultraschall-Schichtbilder zur weiteren Planung dokumentiert. Der Strahlentherapeut zeichnet anschließend die Prostata und die Risikoorgane (wie Harnröhre und Enddarm) in die Schichtbilder ein. Dann wird mit Hilfe des Medizinphysikexperten und eines speziellen Computerprogrammes die optimale Dosisverteilung geplant. Dabei werden die Beladung der Nadeln und die bis zu 200 möglichen Haltepunkte der Strahlenquelle berechnet. Nach Fertigstellung des Bestrahlungsplanes werden alle Nadeln über Schläuche mit dem Afterloading-Gerät verbunden und die eigentliche Bestrahlung beginnt. Dabei fährt die Strahlenquelle Nadel für Nadel ab und hält dabei kurz an den berechneten Haltepositionen. Nach wenigen Minuten ist die Prostata vollständig bestrahlt und die Nadeln werden wieder entfernt. Der Blasenkatheter bleibt noch bis zum folgenden Tag liegen und wird dann vor Entlassung gezogen.

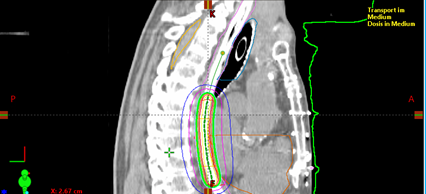
Die endoösophageale Brachytherapie kann zur Boostbestrahlung (lokale Dosisaufsättigung) in Kombination mit einer perkutanen Radiochemotherapie eingesetzt werden, wenn eine Operation nicht indiziert/möglich ist. In einigen Fällen kommt die Brachytherapie auch bei einem Rezidiv (Wiederauftreten des Tumors nach bereits erfolgter Bestrahlung) oder bei einer palliativen Zielsetzung z.B. zur Verbesserung der Schluckfunktion zum Einsatz.
Bei der endoösophagealen Brachytherapie wird zunächst unter Sedierung/Narkose eine Endoskopie (Spiegelung) durch einen Gastroenterologen durchgeführt. Hierbei wird die Tumorausdehnung und Lokalisation festgelegt und das entsprechende Bestrahlungsvolumen definiert. Dazu werden unter Durchleuchtung Markierungen an der Haut mittels Klebestreifen befestigt. Im Anschluss wird ein Schlauch in der Speiseröhre so platziert, dass die Spitze des Drahtes mit der Strahlenquelle direkt an den Tumor herangefahren werden kann. Die Strahlenquelle hält dann jeweils an den vorher definierten Haltepositionen, bis die komplette verschriebene Dosis im Tumor appliziert ist. Nach Ende der Bestrahlungszeit wird der Schlauch wieder entfernt und es folgt eine 24-stündige stationäre Beobachtung. Die Bestrahlungssitzungen werden mehrmals jeweils im Abstand von 1 Woche wiederholt.
Die endoluminale Brachytherapie der Luftröhre oder des Bronchus wird v.a. zur palliativen Behandlung von obstruierenden Tumoren der Lunge zur Symptomlinderung eingesetzt. Bei diesen Tumoren besteht v.a. ein Wachstum in den Bronchus mit Folgen wie Atemnot, quälender Husten, blutigem Auswurf oder immer wiederkehrenden Infekten. Die Behandlung wird häufig mit einer Lungenspiegelung und interventionellen Therapie durch den Lungenfacharzt (Pneumologen) kombiniert. Im kurzen Intervall erfolgt dann die endobronchiale Brachytherapie.
Die endobronchiale Brachytherapie wird in seltenen Fällen auch als Boost (lokale Dosisaufsättigung) in Kombination mit einer perkutanen Bestrahlung als kurative Behandlung eingesetzt werden. Einen besonderen Stellenwert kann die alleinige endobronchiale Brachytherapie auch bei einem symptomatischen Rückfall nach vorausgegangener perkutaner Strahlentherapie oder als palliative Maßnahme bei symptomatischen Lungenmetastasen haben.
Bei der endobronchialen/endoluminalen Brachytherapie wird zunächst unter Narkose eine Endoskopie (Lungenspiegelung) durch einen Pneumologen durchgeführt. Hierbei wird die Tumorausdehnung und Lokalisation festgelegt und das entsprechende Bestrahlungsvolumen definiert. Dazu werden unter Durchleuchtung Markierungen an der Haut mittels Klebestreifen befestigt und ein Schlauch im Bronchus so platziert, dass darüber der Draht mit der Strahlenquelle direkt an den Tumor herangefahren werden kann. Die Strahlenquelle hält dann jeweils an den vorher definierten Haltepositionen, bis die komplette verschriebene Dosis im Tumor appliziert ist. Nach Ende der Bestrahlungszeit wird der Schlauch wieder entfernt und es folgt eine 24-stündige stationäre Beobachtung. Solche Bestrahlungssitzungen werden mehrmals jeweils im Abstand von 1 Woche wiederholt.


